1. Top 7 những dị tật bẩm sinh hiếm gặp nhất
Dị tật bẩm sinh là những bất thường ở mức độ cơ thể, tế bào hoặc ADN có nguyên nhân từ thời kỳ bào thai, gây ra các khuyết tật về thể chất, chức năng, trí tuệ ngay khi mới sinh hoặc có thể ở giai đoạn muộn hơn. Một số dị tật về hình thái phổ biến (còn gọi là dị dạng bẩm sinh) có thể quan sát bằng mắt thường ngay sau khi sinh.
Hiện nay, khi truyền thông và y tế cơ sở phát triển mạnh, rất nhiều dị tật bẩm sinh đã được cha mẹ biết đến, phổ biến như: hội chứng Down, hội chứng Turner,… Bên cạnh đó, một số dị tật bẩm sinh hiếm gặp ngày càng được phát hiện nhiều hơn, cha mẹ nên biết như: thoát vị hoành bẩm sinh, hội chứng Patau,... sẽ được giới thiệu cụ thể dưới đây.
1.1. Hội chứng Patau (Trisomy 13)
Bất thường nhiễm sắc thể số 13 trong bộ NST của trẻ gây ra một loạt bất thường về hình thái mặt, các chi và về tinh thần, trí tuệ gọi chung là Hội chứng Patau.
- Tỷ lệ gặp phải: Tỷ lệ trẻ mắc hội chứng Patau là rất thấp khoảng 1/16.000, vì vậy đây được coi là một trong các dị tật bẩm sinh hiếm gặp ở thai nhi. Trẻ nữ gặp nhiều hơn trẻ nam.
- Nguyên nhân gây dị tật: 80% là đột biến lệch bội thừa 1 nhiễm sắc thể 13 trong mỗi tế bào của trẻ, 20% là đột biến cấu trúc NST (chuyển đoạn 13/13) do bố mẹ di truyền cho và một số nguyên nhân khác.
- Biểu hiện bệnh: Đầu nhỏ, không có nhãn cầu hoặc nhãn cầu nhỏ, tai ở vị trí thấp, biến dạng. Trẻ thường bị điếc, sứt môi 2 bên kèm hoặc không kèm theo nứt khẩu cái. Bàn chân vẹo là dấu hiệu điển hình thường gặp. Trẻ thường chậm phát triển tinh thần, vận động.
- Phương pháp điều trị: Hiện chưa có phương pháp điều trị.
- Tỷ lệ sống: Tiên lượng rất xấu, 80% trẻ trisomy 13 chết trong năm đầu. Số ít trẻ thuộc thể khảm, biểu hiện lâm sàng nhẹ hơn có thể sống lâu hơn.

Hội chứng Patau điển hình với biến dạng sứt môi hai bên
1.2. Cloverleaf Deformity
Cloverleaf Deformity (bệnh sọ ba lá) là một thể bệnh rất nặng và hiếm gặp nằm trong nhóm dị tật dính khớp sọ sớm ở trẻ em (Craniosynostosis) đặc trưng bởi sọ có hình 3 khối như cỏ ba lá, thường do khớp vành, khớp dọc và khớp lambda bị đóng sớm trong thời kỳ bào thai.
- Tỷ lệ gặp phải: Tỷ lệ mắc chung của tật dính khớp sọ là 6/10.000 trẻ sống được sinh ra. Thể Cloverleaf là thể hiếm gặp nhất.
- Nguyên nhân gây ra dị tật: Đa dạng, trong đó có căn nguyên do đột biến gen trội trên nhiễm sắc thể thường, nằm trong bệnh cảnh mắc hội chứng Apert, hội chứng Crouzon, hội chứng Pfeiffer nặng.
- Biểu hiện: Dị dạng sọ (Phình ra ở phần trán và hai bên, phẳng ở phía sau kèm thóp phồng), mắt lồi, sống mũi tẹt, hàm trên hoặc dưới biến dạng. Các mạch máu tại vùng da sọ nổi bật và nhìn rõ. Trẻ có thể kèm theo các tình trạng não úng thủy, vẹo ngón, tổn thương xương,...
- Phương pháp điều trị: Điều trị các biến chứng nguy hiểm của bệnh gây ra như úng thủy, tăng huyết áp, thoát vị não,...và phẫu thuật chỉnh hộp sọ sớm cho trẻ.
- Tỷ lệ sống: Nếu được điều trị nội khoa và phẫu thuật chỉnh sọ sớm, trẻ có thể sống và phát triển về trí tuệ và thể chất bình thường.
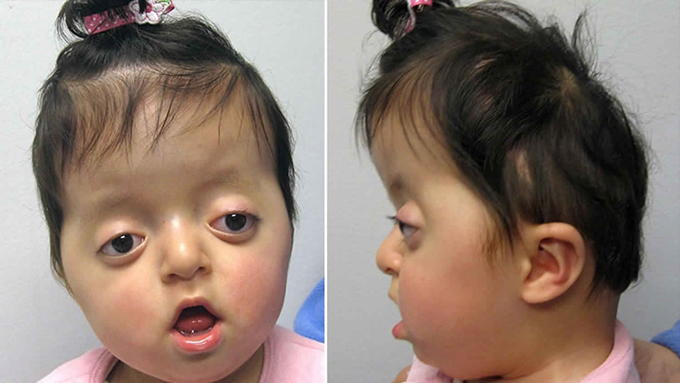
Trẻ có hội chứng Pfeiffer nặng với triệu chứng dính nhiều khớp sọ khiến sọ có hình cỏ ba lá
1.3. Tăng sản tuyến thượng thận bẩm sinh
Tăng sản tuyến thượng thận bẩm sinh là bệnh di truyền gây giảm tổng hợp hoặc không tổng hợp một trong số các men tổng hợp nên hormone vỏ tuyến thượng thận.
- Tỷ lệ gặp phải: Tỷ lệ mắc chung trên thế giới là 1:15.000, có thể nói là loại dị tật bẩm sinh này rất hiếm gặp.
- Nguyên nhân gây dị tật: Đột biến gen lặn trên nhiễm sắc thể thường. Thường gặp thể đột biến gen gây thiếu hụt enzym 21 - hydroxylase.
- Biểu hiện: Về hình thái, trẻ có các triệu chứng nam hóa bộ phận sinh dục. Trong thể điển hình, biểu hiện thường sớm trẻ trai có dương vật to hơn so với tuổi, trẻ gái có âm vật phì đại, hai môi lớn dính nhau, nhăn và sạm màu. Ngoài ra trẻ có các biểu hiện nôn, mất nước sớm.
- Phương pháp điều trị: Sử dụng hormone thay thế suốt đời và phẫu thuật tạo hình bộ phận sinh dục cho bé gái. Sàng lọc dị tật trước sinh cho mẹ mang thai trẻ và điều trị thuốc, tránh phải phẫu thuật sau sinh.
- Tỷ lệ sống: Với các thể bệnh biểu hiện sớm trong thời kỳ sơ sinh, nếu không phát hiện ra và điều trị, trẻ có thể bị suy thận cấp và tử vong. Thể nam hóa đơn thuần không điều trị sớm sẽ gây nữ lưỡng giới giả ở trẻ nữ và dậy thì sớm ở trẻ trai.
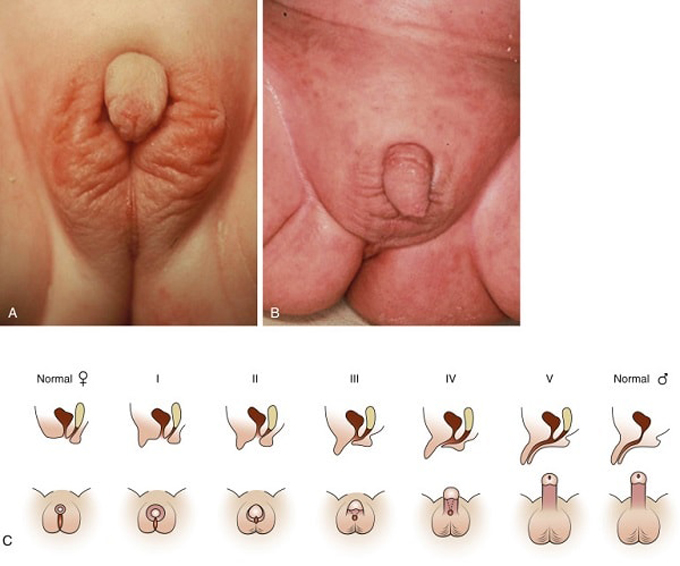
Trẻ gái sinh ra với biểu hiện nam hóa bộ phận sinh dục ngoài
1.4. Hội chứng Apert
Hội chứng Apert là bệnh do rối loạn về gen hiếm gặp với các biểu hiện thường gặp ở trẻ là biến dạng mặt (giảm sản hàm trên), dính khớp sọ và các dị tật tứ chi.
- Tỷ lệ gặp phải: Tỷ lệ mắc chung trên thế giới là 1:65.000, rất hiếm gặp. Tại Việt Nam có 3 trẻ đã được chẩn đoán mắc hội chứng này.
- Nguyên nhân gây dị tật: Đột biến gen trội nằm trên nhiễm sắc thể thường 10q26 quy định tổng hợp nên thụ thể yếu tố tăng trưởng tế bào sợi 2.
- Biểu hiện: Bất thường sọ mặt (mặt gãy, hố mắt rộng, mũi khoằm, hàm trên nhỏ, hở hàm ếch); hộp sọ (dính khớp gây tật đầu nhỏ, đầu hình tháp), dính ngón nhiều mức độ, dính đốt sống cổ, mất thính lực.
- Phương pháp điều trị: Điều trị các biến chứng nguy hiểm của bệnh gây ra như úng thủy, tăng huyết áp, thoát vị não,...và phẫu thuật chỉnh hộp sọ sớm cho trẻ trong thời gian từ 6 -8 tháng tuổi. Các liệu pháp thay thế gen đang được nghiên cứu.
- Tỷ lệ sống: Trẻ có thể tử vong sớm do tăng áp lực nội sọ hoặc nhiễm trùng tai tái diễn gây viêm não - màng não. Với các trẻ mắc hội chứng Apert không có dị tật tim, ống tiêu hóa, tỷ lệ sống cao nhưng nguy cơ chậm phát triển trí tuệ là rất lớn nếu không được phẫu thuật chỉnh sọ.
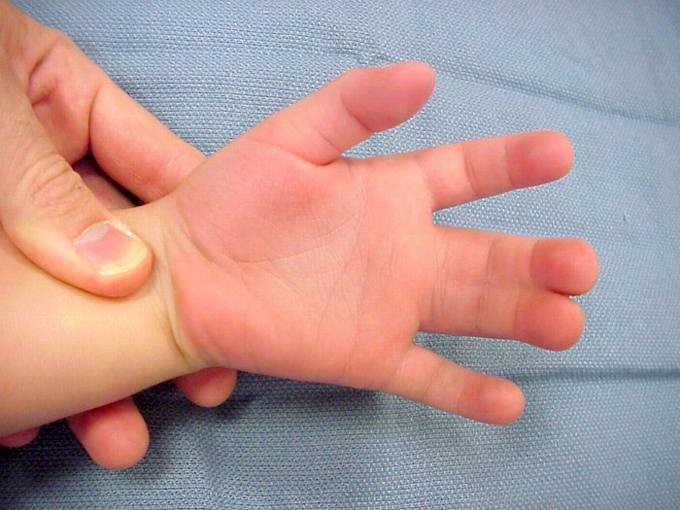
Dị tật dính ngón các chi gặp trong hội chứng Apert
1.5. Thoát vị hoành bẩm sinh (CDH)
Thoát vị hoành bẩm sinh là tình trạng cơ hoành tồn tại một lỗ hổng khiến các tạng trong ổ bụng di chuyển vào lồng ngực.
- Tỷ lệ gặp phải: Khoảng 1:3000 trẻ sống. Tuy nhiên, khó xác định tỉ lệ chính xác vì rất nhiều trường hợp thoát vị hoành có suy hô hấp rất nặng và tử vong sớm sau sinh mà không chẩn đoán được nguyên nhân.
- Nguyên nhân gây dị tật: Do bất thường trong quá trình hoàn thiện cơ quan thời kỳ bào thai (còn ống phế - phúc mạc, khe Larrrey, lỏng lẻo dây chằng thực quản - bụng) với cơ sở di truyền học chưa được biết rõ. Khoảng 40% trẻ có thoát vị hoành bẩm sinh kèm các dị tật cơ quan khác.
- Biểu hiện: Thể nặng trẻ thường có nôn trớ sau ăn, suy hô hấp, tím tái nặng lên khi ăn. Nhẹ hơn trẻ có các triệu chứng nhiễm trùng hô hấp dai dẳng, rối loạn tiêu hóa như đau bụng ỉa chảy, chậm tăng cân.
- Phương pháp điều trị: Phẫu thuật là nguyên tắc điều trị của bệnh. Bên cạnh đó cần dự phòng suy hô hấp, nhiễm trùng và hồi sức trẻ sau mổ.
- Tỷ lệ sống: Tỉ lệ tử vong của bệnh thoát vị hoành bẩm sinh vào khoảng 20 - 50%. Tiên lượng phụ thuộc vào mức độ nặng của bệnh, trong đó thoát vị hoành bên phải có tỉ lệ tử vong cao hơn so với bên trái.
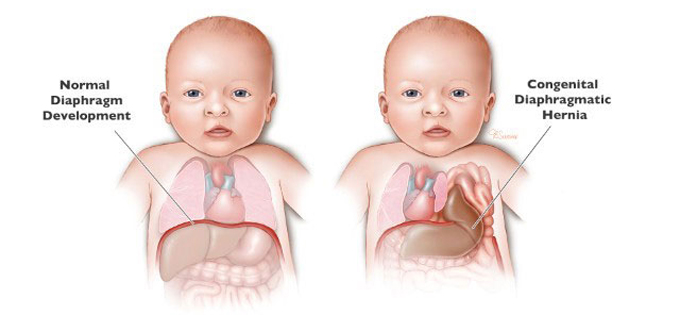
Thoát vị hoành bẩm sinh do còn ống phế - phúc mạc
1.6. Tim ba buồng nhĩ trái
Tim ba buồng nhĩ trái là một dị tật tim bẩm sinh hiếm gặp, trong đó nhĩ trái của trẻ có một màng ngăn chia cách thành hai ngăn, khiến trái tim có tổng 3 buồng nhĩ, 1 bên phải và 2 bên trái.
- Tỷ lệ gặp phải: Chiếm 0,1 - 0,4% dị tật bẩm sinh.
- Nguyên nhân gây dị tật: Bất thường quá trình hòa hợp tĩnh mạch phổi chung với tâm nhĩ trái, trong đó một buồng nhĩ phát sinh chính là tĩnh mạch phổi chung bị phình giãn. Bệnh không liên quan tới di truyền.
- Biểu hiện: Da xanh tái, khó thở, mạch khó bắt. Trẻ có biểu hiện nhiễm trùng hô hấp nhiều đợt do ứ máu tại phổi. Khi bệnh tiến triển nặng, trẻ có các biểu hiện suy tim phải với triệu chứng gan to, tĩnh mạch cổ nổi, phù chi.
- Phương pháp điều trị: Phẫu thuật cắt bỏ màng ngăn giữa 2 buồng thất trái.
- Tỷ lệ sống: Phát hiện sớm và phẫu thuật, bệnh có tiên lượng tốt với tỷ lệ phẫu thuật thành công cao. Nếu phát hiện muộn, trẻ có khả năng phải chung sống với bệnh suy tim.

Sự ứ máu phổi khiến trẻ thường xuyên bị nhiễm trùng đường hô hấp kèm các đợt khó thở
1.7. Hội chứng Ehlers-Danlos
Hội chứng Ehlers-Danlos (EDS) là một nhóm các rối loạn di truyền làm suy yếu các mô liên kết (da, xương, mạch máu).
- Tỷ lệ gặp phải: Tỷ lệ chung trên thế giới là 1 : 5000.
- Nguyên nhân gây dị tật: Đột biến gen liên quan đến quá trình tổng hợp hoặc giáng hóa protein collagen - protein chủ yếu trong các mô liên kết tạo cho mô có độ mềm dẻo.
- Biểu hiện: trên hệ thống da, cơ xương và tim mạch. Dễ nhận thấy nhất là da trẻ mềm mại, mịn màng, tăng độ đàn hồi, dễ bị bầm tím. Các khớp lỏng lẻo, biên độ vận động của khớp rộng biểu hiện gồm trật khớp hông sau sinh, chậm ngồi, đi và dễ trật khớp khi lớn. Sẹo sau chấn thương ít chảy máu và to bất thường, nhăn nheo. Mạch máu nhỏ dễ vỡ biểu hiện các xuất huyết trong tạng: dạ dày, ruột,...
- Phương pháp điều trị: Kết hợp thuốc, vật lý trị liệu và phẫu thuật khi có trật khớp không thể nắn.
- Tỷ lệ sống: Tỷ lệ tử vong thấp nếu phát hiện, theo dõi sớm và có chế độ sinh hoạt phù hợp.
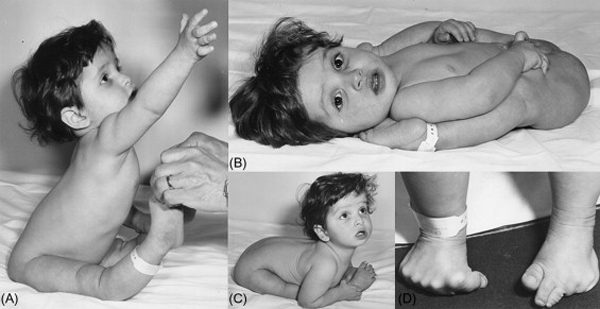
Biểu hiện lỏng các khớp xương ở trẻ mắc hội chứng Ehlers-Danlos
Tham khảo thêm: Điểm mặt các dị tật thai nhi thường gặp
Những dị tật bẩm sinh hiếm gặp ảnh hưởng lớn tới sự phát triển thể chất và tinh thần của trẻ, cần được phát hiện sớm và điều trị kịp thời bởi cha mẹ và sàng lọc trước cũng như sau sinh.
2. Những mẹ bầu có nguy cơ cao gặp dị tật bẩm sinh
Nếu mẹ bầu thuộc nhóm đối tượng có nguy cơ cao gặp dị tật bẩm sinh dưới đây thì cần thực hiện xét nghiệm dị tật bẩm sinh định kỳ:
- Mang thai khi tuổi đã cao từ 35 tuổi trở lên: Do chất lượng trứng đi xuống và cơ thể sản phụ cao tuổi dễ mắc sẵn các bệnh lý tăng huyết áp, đái đường khiến nguy cơ dị tật tăng lên.
- Mẹ mắc bệnh truyền nhiễm trong thời kỳ mang thai: đặc biệt trong quý đầu, là thời gian biệt hóa các cơ quan. Các bệnh truyền nhiễm như cúm, rubella, sởi, giang mai, toxoplasma,...để lại các di chứng nặng nề lên quá trình phát triển phôi.
- Di truyền: Mẹ có bố, mẹ, anh, chị, em ruột từng có các dị tật bẩm sinh hoặc thai lưu có nguy cơ cao mang kiểu gen dị hợp chứa gen lặn gây bệnh có thể truyền sang cho con.
- Tiếp xúc chất độc, phóng xạ khi mang thai: như thuốc trừ sâu, chất diệt cỏ, làm trụi lá, các nhà máy hóa chất gần nhà, nguồn nước ô nhiễm,...Các chất này ảnh hưởng rõ nhất lên thai nhi khi mẹ tiếp xúc trong 3 tháng đầu thai kỳ.
- Mẹ tự ý sử dụng thuốc khi mang thai: Các thuốc chống trầm cảm ba vòng, thuốc an thần như thalidomide được sử dụng với mục đích giảm triệu chứng ốm nghén đã được ghi nhận gây sẩy thai và sinh ra trẻ có các dị tật vặn xoắn chi thể nghiêm trọng.
- Mẹ tiền sử sinh con dị tật/ Sảy thai nhiều lần: Các dị tật bẩm sinh có tính di truyền như tăng sản thượng thận bẩm sinh, hội chứng Apert, sọ ba lá,... có thể gây sảy thai liên tiếp và tỷ lệ anh chị em ruột đồng mắc cao.
- Các trường hợp thai lưu, mang thai dị dạng, thai chết lưu không rõ nguyên nhân: Nguyên nhân có thể do các dị tật bẩm sinh nặng khiến phôi, thai chết sớm.
- Mẹ nghiện chất kích thích, không cũng cấp đủ dinh dưỡng khi mang thai: Các dị tật vô sọ, thai nhỏ xuất hiện với tỷ lệ cao hơn khi mẹ thiếu vitamin B9 (acid folic) và sử dụng rượu, thuốc lá.

Tỷ lệ dị tật bẩm sinh phụ thuộc nhiều vào tuổi mang thai, bệnh và dinh dưỡng của mẹ trong thai kỳ
Có thể bạn quan tâm: Dị tật thai nhi xuất hiện khi nào? 3 Thời điểm phát hiện QUAN TRỌNG
3. Cách phát hiện sớm thai nhi có dấu hiệu bị dị tật
Các dị tật bẩm sinh dù hiếm gặp hay thường gặp khi để sinh ra mới phát hiện là đã quá trễ, mang lại gánh nặng kinh tế cho gia đình cũng như cho xã hội. Bởi vậy, hiện nay chương trình sàng lọc trước sinh phát triển mạnh mẽ với mục tiêu phát hiện sớm các dị tật nặng tư vấn cho gia đình. Các kỹ thuật xét nghiệm tầm soát trước sinh hiện nay gồm:
| Sàng lọc dị tật trước sinh | Double test | Triple test | NIPT |
| Thời gian | Tuần 11 - 13 | Tuần 15 - 20 | Từ tuần 10 |
| Cách thực hiện | 2 ml máu thai phụ | 2 ml máu thai phụ | 7 - 10 ml máu thai phụ |
| Nguyên tắc của phương pháp | Định lượng nồng độ PAA và Beta - hCG tự do trong máu mẹ | Định lượng AFP, Beta - hCG tự do và uE3 | Định lượng và phân tích cffADN - ADN tự do của thai nhi lưu hành trong máu mẹ |
| Sàng lọc các dị tật |
|
|
|
| Độ an toàn | Cao | Cao | Cao |
| Độ chính xác | 80 - 90% | 90% | >99% |
Bảng so sánh 3 phương pháp sàng lọc dị tật bẩm sinh trước sinh
Hiện nay công nghệ hiện đại nhất để làm NIPT - phương pháp sàng lọc nhiều dị tật bẩm sinh trước sinh nhất là công nghệ Illumina của Mỹ. GENTIS là đơn vị xét nghiệm NIPT thực hiện trên công nghệ Illumina - Mỹ. Bằng uy tín khẳng định qua nhiều năm cùng tác phong chuyên nghiệp của đội ngũ chuyên gia, dịch vụ xét nghiệm NIPT Illumina (GenEva) tại GENTIS được nhiều bậc phụ huynh tin tưởng và lựa chọn.
.jpg)
Công nghệ và máy móc hiện đại đạt chuẩn quốc tế của GENTIS
NIPT Illumina (GenEva) tại GENTIS có 5 ưu điểm nổi bật so với các đơn vị xét nghiệm khác:
- Công nghệ hiện đại, đạt tiêu chuẩn quốc tế: NIPT Illumina GenEva thực hiện trên công nghệ Illumina - Mỹ, thực hiện tại phòng xét nghiệm quốc tế phù hợp với tiêu chuẩn ISO15189:2012.
- An toàn: Nếu các phương pháp xét nghiệm thông thường, mẹ bầu phải chọc ối hay thực hiện các thủ thuật có xâm lấn - nguy cơ tới thai (sảy thai, sinh sớm, chảy máu âm đạo, nhiễm trùng,...) thì phương pháp NIPT Illumina rất an toàn cho cả mẹ và bé vì chỉ lấy 1 ít máu của mẹ, không tác động đến trẻ.
- Chính xác cao: Nhờ công nghệ phân tích cff ADN bằng thuật toán SAFeR tiên tiến nhất, kết quả xét nghiệm của GENTIS cho độ chính xác >99%.
- Thời gian trả kết quả nhanh: Chỉ trong vòng từ 5 ngày kể từ khi thực hiện xét nghiệm, mẹ bầu sẽ nhận được kết quả sàng lọc. Thời gian này nhanh hơn so với các phương pháp có độ chính xác cao tương đương như chọc ối, sinh thiết gai nhau.
- Đội ngũ chuyên gia lâu năm giàu kinh nghiệm: Tất cả kết quả xét nghiệm tại GENTIS có sự tham vấn về mặt chuyên môn của các phó Viện trưởng viện Khoa học Hình sự, Trưởng khoa di truyền học bệnh viện Huyết học truyền máu trung ương và nhiều đơn vị lớn trong nước, không chỉ đảm bảo kết quả chính xác mà còn đưa lời khuyên tốt nhất cho mẹ bầu.

NIPT Illumina GenEva - Chìa khóa vàng để bé sinh ra khỏe mạnh, mẹ an tâm
Qua những chia sẻ trên, hy vọng cha mẹ đã biết thêm về những dị tật bẩm sinh hiếm gặp cũng như nguy cơ các bất thường này mang lại cho con nếu không được phát hiện sớm và điều trị. Từ đó, cha mẹ phần nào có quan điểm và tâm lý tốt hơn khi lựa chọn thực hiện các xét nghiệm sàng lọc dị tật bẩm sinh trước sinh. Nếu còn băn khoăn, bạn hãy gọi tới tổng đài 0988 00 2010 để được chuyên gia tư vấn chi tiết và nhanh nhất nhé!











